Penatalaksanaan Sindrom Koroner Akut
Tujuan penatalaksanaan pada sindrom koroner akut adalah mencegah nekrosis sel-sel miokardium dan mengupayakan terjadinya reperfusi ke jaringan miokardium. Pada pasien STEMI, reperfusi secepatnya dengan percutaneous coronary intervention (PCI) atau kateterisasi jantung adalah terapi lini pertama, bila dapat dilakukan dalam 120 menit dari onset gejala. Intervensi ini dapat dilakukan di fasilitas pelayanan tersier. Akan tetapi, apabila PCI tidak dapat dilakukan atau tertunda, maka fibrinolisis harus dilakukan.[80,81]
Pada UA dan NSTEMI, reperfusi diindikasikan bila berdasarkan perhitungan skoring thrombolysis in myocardial infarction (TIMI) didapatkan hasil >3 atau global registry of acute coronary event (GRACE) >140.[17,78]
Terapi inisial pada pasien dengan SKA adalah morfin, oksigen, nitrat, dan aspirin atau MONA, yang diberikan sesuai indikasi. Selain itu, pasien harus disarankan untuk melakukan tirah baring. Setelah penatalaksanaan awal dilakukan, baru tata laksana definitif diberikan sesuai etiologi kardiak pada SKA.[1,17]
Berobat Jalan
Sindrom koroner akut (SKA) merupakan kondisi gawat darurat yang butuh penanganan segera di instalasi gawat darurat, sehingga manajemen terapi tidak dilakukan secara berobat jalan. Pasien yang telah terkonfirmasi unstable angina, NSTEMI, maupun STEMI harus menjalani rawat inap di rumah sakit untuk manajemen terapi yang komprehensif.[22]
Skoring GRACE dapat dilakukan pada SKA untuk mengidentifikasi risiko kematian dan infark miokard saat perawatan di rumah sakit dan setelah 6 bulan onset. Skoring ini meliputi usia, denyut jantung, tekanan darah sistolik, kreatinin, gagal jantung kongestif dari klasifikasi Killip, cardiac arrest, deviasi segmen ST, dan peningkatan kadar cardiac marker. Keputusan untuk berobat jalan pada SKA diambil menurut skoring ini.[17,69,71]
Persiapan Rujukan
Persiapan rujukan pada SKA dilakukan dengan awalnya melakukan terapi inisial sesuai indikasi, yang meliputi tirah baring, morfin, oksigen, nitrat, dan aspirin. Seluruh pasien SKA idealnya harus dirawat di fasilitas yang dapat melakukan tindakan revaskularisasi dan reperfusi. Pada fibrinolisis, terdapat istilah persiapan rujukan door to needle, sementara pada tindakan reperfusi primary percutaneous coronary intervention (PCI) terdapat istilah persiapan rujukan door to balloon.[23,69]
Waktu yang diperlukan baik untuk rujukan door to needle atau door to balloon harus seminimal mungkin mengingat terjadi peningkatan risiko kematian sel kardiosit seiring dengan semakin tertundanya terapi definitif. Pada STEMI, waktu maksimal dilakukan PCI adalah <2 jam sejak onset sementara pada NSTEMI bergantung pada stratifikasi risiko berdasarkan skor TIMI atau GRACE.[23]
Infark Miokard dengan ST-Elevasi (STEMI)
Prinsip terapi definitif pada STEMI adalah reperfusi secara farmakologi atau nonfarmakologi. Reperfusi dengan fibrinolitik pada STEMI sebaiknya dilakukan ≤30 menit, sedangkan primary PCI sebaiknya dilakukan dalam ≤90 menit atau ≤60 menit apabila onset nyeri dada <120 menit. Defibrilator sebaiknya sudah disediakan pada pasien dengan infark miokard.[17]
Penentuan primary PCI dipertimbangkan berdasarkan jarak tempuh ke fasilitas yang menyediakan layanan PCI. Bila jarak ke rumah sakit dari fasilitas pelayanan primer memiliki waktu tempuh >2 jam, maka fibrinolitik yang lebih dipilih. Setelah fibrinolitik selesai diberikan, jika memungkinkan, pasien dapat dikirim ke pusat dengan fasilitas PCI.[2,17]
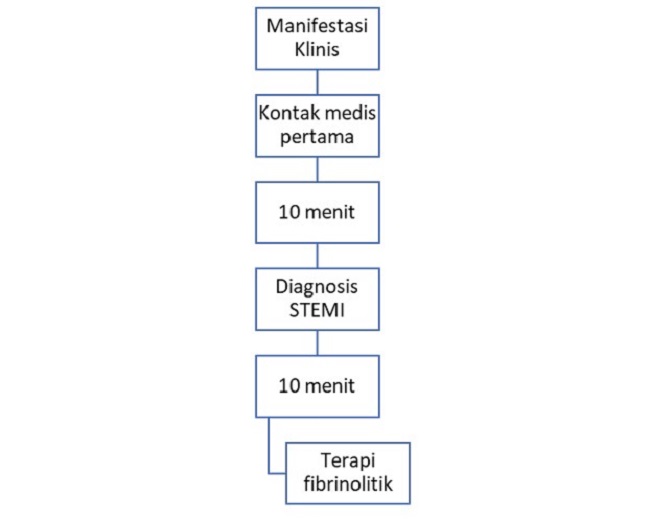
Reperfusi dapat tetap dilakukan dalam 12 jam dari onset gejala. Akan tetapi, bila >12 jam dan temuan klinis masih mengarah ke iskemik, maka reperfusi dapat tetap diindikasikan. Pada kondisi dimana terapi reperfusi dengan PCI tidak mungkin dilakukan, terapi reperfusi dengan fibrinolitik diberikan sebaiknya dalam waktu 10 menit sejak diagnosis STEMI ditegakkan. Diagnosis STEMI dianjurkan tegak dalam waktu 10 menit sejak kontak medis pertama.[2,17]
Gambar 1. Algoritme Penanganan pada STEMI Sumber: dr. Qorry Amanda, Alomedika, 2022.[17]
Infark Miokard tanpa ST-Elevasi (NSTEMI)
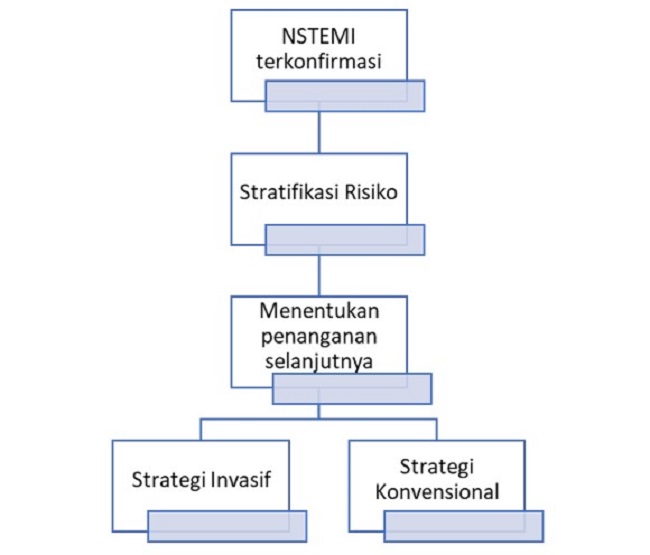
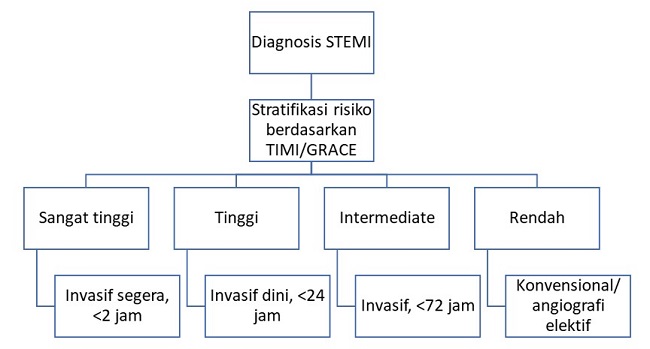
Langkah pertama dalam penanganan infark miokard tanpa ST-elevasi (NSTEMI) adalah menentukan stratifikasi risiko pasien berdasarkan kriteria GRACE maupun TIMI. Stratifikasi risiko ini ditentukan terutama dilakukan untuk mempertimbangkan apakah pasien perlu dilakukan angiografi segera atau <2 jam, dalam 24 jam, dalam 72 jam, atau tidak diperlukan tindakan angiografi maupun angiografi elektif.[2,17]
Tabel 2. Kriteria untuk Menentukan Strategi Invasif pada NSTEMI
| Risiko Sangat Tinggi |
| Kondisi hemodinamik tidak stabil / syok kardiogenik |
| Nyeri dada rekuren / sedang berlangsung |
| Aritmia yang mengancam jiwa / henti jantung |
| Komplikasi mekanik infark miokardium |
| Gagal jantung akut |
| Perubahan gelombang ST-T yang dinamis, rekuren, terutama dengan elevasi ST intermiten |
| Risiko Tinggi |
| Peningkatan / penurunan troponin |
| Perubahan gelombang ST/T yang dinamis (simtomatis / asimtomatis) |
| Skor GRACE > 140 |
| Risiko Intermediate |
| DM Insufisiensi ginjal eGFR <60 ml/menit/1,73 m2 |
| LVEF < 40% atau gagal jantung kongestif |
| Angina pasca infark dini |
| PCI |
| CABG |
| Skor risiko GRACE > 109 - < 140 |
| Risiko Rendah |
| Karakteristik lain yang tidak disebut di atas |
Sumber: dr. Qorry Amanda, Alomedika. 2022.[17]
Gambar 2. Langkah Manajemen pada NSTEMI Sumber: dr. Qorry Amanda, Alomedika, 2022.[17]
Pasien NSTEMI dengan risiko sedang harus menjalani pemeriksaan lebih jauh untuk mengkonfirmasi status NSTEMI. Sementara pasien NSTEMI dengan risiko rendah harus menjalani pemeriksaan klinis dan cardiac marker secara lebih mendalam. Pasien kelompok ini dapat diberikan terapi kombinasi aspirin, clopidogrel, beta-blocker seperti bisoprolol, dan unfractionated heparin atau low molecular weight heparin (LMWH). Terapi kombinasi ini diberikan berdasarkan klinis dan bukan sekaligus secara bersamaan.[17]
Pada pasien risiko tinggi dan sangat tinggi harus segera dilakukan strategi invasif. Strategi invasif yang dimaksud dalam pengelolaan NSTEMI adalah pemeriksaan angiografi koroner dengan tujuan akhir melakukan revaskularisasi baik dengan percutaneous coronary intervention (PCI) atau coronary artery bypass graft (CABG).[2,17]
Tujuan strategi invasif angiografi koroner yang dilakukan pada NSTEMI adalah sebagai berikut:
- Mengkonfirmasi diagnosis SKA yang disebabkan oleh obstruksi pembuluh darah epikardial pada penyakit jantung koroner untuk dasar pertimbangan terapi antitrombotik
- Mengidentifikasi lesi penyebab
- Memastikan indikasi revaskularisasi koroner dan kelayakan dilakukannya PCI dan CABG
- Menentukan stratifikasi risiko jangka pendek dan panjang melalui skor TIMI atau GRACE.[2,17]
Bagan di bawah ini menunjukkan waktu dilakukannya strategi invasif angiografi berdasarkan stratifikasi risiko.[17]
Gambar 3. Langkah Manajemen pada NSTEMI Sumber: dr. Qorry Amanda, Alomedika, 2022.[17]
Strategi konvensional yang dilakukan pada NSTEMI mencakup terapi farmakologis diikuti dengan pemeriksaan pencitraan kardiovaskular non invasif. Terapi farmakologis pada penanganan NSTEMI adalah anti-iskemia (beta-blocker, nitrat dan penyekat kanal kalsium), anti-platelet, antikoagulan, angiotensin converting enzyme inhibitor (ACEI), dan statin.[2,17]
Tabel 3. Skor The Thrombolysis in Myocardial Infarction (TIMI) untuk Menentukan Kemungkinan terjadi Iskemia dan Mortalitas pada UA dan NSTEMI
| Karakteristik | Skor Risiko |
| Riwayat Klinis | |
| Usia ≥ 65 tahun | 1 |
| Memiliki setidaknya 3 faktor risiko untuk penyakit arteri koroner | 1 |
| Riwayat stenosis koroner ≥ 50% | 1 |
| Konsumsi aspirin dalam 7 hari terakhir | 1 |
| Manifestasi Klinis | |
| Mengalami sedikitnya 2 episode angina pektoris dalam 24 jam terakhir | 1 |
| Terdapat elevasi segmen ST pada pemeriksaan EKG saat pertama masuk RS | 1 |
| Mengalami peningkatan serum cardiac marker (troponin, CKMB) | 1 |
| Total Skor | 0-7 |
Sumber: dr. Qorry Amanda, Alomedika. 2022.[3]
Unstable Angina (UA)
Terapi utama pada unstable angina (UA) adalah memperbaiki perfusi arteri koroner. Hal ini dapat dilakukan dengan pemberian aspirin dalam 30 menit pertama dengan dosis 162 sampai 326 mg per oral atau 300 mg suppositoria/per rektal. Apabila pasien tidak dapat mentoleransi aspirin, misalnya pada alergi NSAID, maka clopidogrel dapat diberikan sebagai alternatif.
Terapi lainnya yang dapat diberikan pada UA adalah nitrogliserin, beta-blocker seperti bisoprolol untuk menurunkan kebutuhan oksigen miokardium, obat golongan statin seperti simvastatin atau atorvastatin, serta low atau high molecular weight heparin. Pemberian obat golongan statin diindikasikan pada SKA tanpa memandang profil lipid pasien.
Kateterisasi jantung diindikasikan pada UA bila terdapat syok kardiogenik, penurunan fraksi ejeksi, nyeri dada menetap setelah diberi pengobatan medikamentosa atau angina refrakter, regurgitasi mitral baru, dan aritmia dengan kondisi klinis tidak stabil [62]
Terapi Medikamentosa
Terapi medikamentosa merupakan terapi awal yang harus diberikan pada SKA, yang meliputi morfin untuk kontrol nyeri, nitrogliserin, dan aspirin. Selain itu, clopidogrel dan beta-blocker seperti bisoprolol juga dapat diberikan sesuai klinis.
Terapi Awal
Terapi medikamentosa awal untuk sindrom koroner akut (SKA) adalah nitrat, morfin, dan aspirin. Terapi inisial ini merupakan terapi yang wajib diberikan pada SKA. Tabel di bawah ini adalah rincian dosis pemberiannya sesuai rekomendasi Perhimpunan Dokter Spesialis Kardiovaskular Indonesia (PERKI).[17,69,78]
Tabel 4. Terapi Inisial yang Wajib pada SKA
| Terapi Inisial (Wajib) pada SKA | Dosis |
| Nitrat | Sediaan Sublingual: NTG: 0,3 sampai 0,6 mg atau ISDN 2,5 sampai 15 mg diulang sampai 3 kali dengan jarak 5 menit Sediaan Infus: NTG 5 mcg/menit IV dan titrasi perlahan hingga 200 mcg/menit |
| Morfin | 1 sampai 5 mg IV dapat diulang setiap 10 sampai 30 menit, apabila nyeri sebagai pilihan terakhir |
| Aspirin (antiplatelet) | 160 sampai 320 mg tablet kunyah |
Sumber: dr. Qorry Amanda, Alomedika.2022.[17]
Terapi Lanjutan
Setelah pemberian MONA pada terapi inisial, dapat ditambahkan agen penghambat reseptor adenosine difosfat (ADP), yakni berupa clopidogrel 300 mg loading dose dilanjutkan dosis pemeliharaan 75 mg per hari, atau ticagrelor 180 mg loading dose dilanjutkan dosis pemeliharaan 90 mg sebanyak 2 kali per hari. Ticagrelor dianjurkan daripada clopidogrel pada pasien STEMI yang akan menjalani terapi reperfusi menggunakan agen fibrinolitik.[1,17]
Terapi Medikamentosa yang Digunakan dalam Sindrom Koroner Akut (SKA)
Obat-obatan yang terlibat dalam manajemen SKA termasuk kelompok obat-obatan antiplatelet, inhibitor adenosin diphosphatase (ADP) receptor seperti clopidogrel dan ticaglerol, nitrat, analgesik, beta-bloker, antikoagulan, fibrinolitik, ACEI, dan statin.[2,24]
Antiplatelet:
Pemberian antiplatelet, yaitu aspirin dalam SKA di IGD diberikan dengan dosis sebesar 160 sampai 324 mg per oral dikunyah. Aspirin juga dapat diberikan secara supositoria pasien tidak dapat mengkonsumsi sediaan per oral. Setelah diberikan di penanganan awal, aspirin dapat dikombinasi dengan clopidogrel atau ticagrelor diberikan dalam dosis maintenance untuk jangka panjang.
Antiplatelet bekerja dengan menghambat trombosit untuk menggumpal. Penggunaan aspirin harus diawasi pada pasien yang memiliki risiko tinggi mengalami perdarahan saluran cerna dan intrakranial, karena dapat meningkatkan risiko perdarahan. Aspirin juga tidak boleh diberikan pada pasien yang memiliki reaksi alergi terhadap NSAID, seperti ibuprofen karena memiliki cross-reactivity.[1,2,17,20]
Tabel 5. Contoh Obat Golongan Antiplatelet dan Dosisnya
| Obat Antiplatelet | Dosis Maintenance Jangka panjang |
| Aspirin | 75 sampai 100 mg per hari |
| Ticagrelor | 2x90 mg |
| Clopidogrel | 75 mg per hari |
Sumber: dr. Qorry Amanda, Alomedika. 2022.[17]
Aspirin seringkali dikombinasi dengan penghambat reseptor ADP, seperti clopidogrel atau ticagrelor diberikan sesegera mungkin dan dipertahankan selama 12 bulan kecuali ada kontraindikasi seperti risiko perdarahan.
Ticagrelor lebih disukai dibandingkan clopidogrel. Pemberian clopidogrel yang dikombinasi dengan aspirin atau dual antiplatelet therapy (DAPT) juga diberikan bersamaan dengan proton pump inhibitor (PPI) pada kelompok pasien dengan riwayat perdarahan saluran cerna atau ulkus peptikum atau berusia > 65 tahun.[2,17]
Pemberian clopidogrel dalam DAPT bila dikombinasi dengan antikoagulan untuk fibrinolitik, maka dilakukan dengan loading dose 300 mg per oral diikuti dosis rumatan 75 mg/hari. Pada pasien usia berusia 75 tahun atau lebih, loading dose dan dosis rumatan 75 mg/hari.[17]
Antikoagulan:
Antikoagulan bekerja dengan menghambat faktor koagulasi untuk membuat clotting atau bekuan darah. Contoh antikoagulan yang disarankan dalam SKA adalah fondaparinux dan enoxaparin. Fondaparinux lebih aman daripada enoxaparin, sehingga enoxaparin disarankan untuk diberikan pada pasien dengan risiko perdarahan rendah bila fondaparinux tidak tersedia. Heparin tidak terfraksi (UFH) atau heparin berat molekul rendah (LMWH) diindikasikan bila fondaparinux dan enoxaparin tidak tersedia.[2,17]
Tabel 8. Contoh Obat Golongan Antikoagulan dan Dosisnya
| Obat Antikoagulan | Dosis |
| Fondaparinux | 1,5 mg IV diikuti 2,5 mg subkutan 1x1 selama 8 hari atau sampai dipulangkan |
| Enoxaparin | Pada usia <75 tahun: 30 mg bolus IV diikuti dengan 1 mg/kg subkutan diulang setiap 12 jam sampai revaskularisasi atau dipulangkan dari RS selama maksimal 8 hari Pada usia >75 tahun: Tanpa bolus IV, diberikan dalam dosis pertama 0.75 mg/kg subkutan dengan maksimal 75 mg per injeksi untuk 2 dosis subkutan pertama Pada pasien dengan penurunan GFR <30 ml/menit/1.73 m2 tanpa memandang usia diberikan dosis subkutan (o.75 mg/kg) 1 kali setiap 24 jam. |
| Heparin tidak terfraksi (UFH) | 60 u/kg bolus IV maksimal 4000 U 12 U/kg infus drip selama 24-48 jam dengan dosis maksimal 1000 u/jam dengan target aPTT 11/2-2X kontrol |
Sumber: dr. Qorry Amanda, 2022[17]
Nitrat:
Pada penanganan SKA, obat golongan nitrat yang dipilih adalah nitrogliserin (NTG). Bila tidak ada NTG maka dapat diberikan isosorbid dinitrat (ISDN) sebagai alternatif. Pemberian NTG bertujuan untuk vasodilator dan mengurangi beban kerja jantung.[1,17,79]
Sediaan NTG dapat dalam bentuk sublingual atau drip. Pada setting kegawatdaruratan SKA di IGD, obat yang diberikan pertama adalah dalam bentuk sublingual dengan dosis 500 mcg yang dapat diulang maksimal 3 kali dalam jarak interval 5 menit. Pada kondisi tidak tersedianya NTG sublingual, ISDN dapat diberikan dalam dosis 5 sampai 20 mg diulang setiap 8 sampai 12 jam.[1,17,19]
Apabila pasien tidak memberikan respon pemberian NTG sublingual sampai 3 kali, maka selanjutnya dapat diberikan NTG drip intravena dimulai dari 5 mcg/menit dan titrasi perlahan. Dosis NTG tersebut dapat dinaikkan dalam 3 sampai 5 menit. Titrasi naik dosis NTG harus memperhatikan tekanan darah untuk risiko hipotensi. Pemberian NTG juga sebaiknya dihindari pada pasien dengan infark inferior.[1,17,19,79]
Pada kondisi infark dinding inferior, penggunaan nitrat dapat berpotensi menimbulkan hipotensi berat sehingga harus digunakan secara hati-hati. Selain itu, harus diperhatikan riwayat konsumsi obat-obatan seperti golongan phosphodiesterase inhibitor, seperti sildenafil, pada pasien sebelum diberikan nitrat. Pemberian nitrat pada pasien yang mengkonsumsi phosphodiesterase inhibitor berisiko menimbulkan vasodilatasi luas yang menyebabkan hipotensi berat.[1,17,19]
Hal yang harus lebih diperhatikan dalam melakukan pengawasan ketika memberikan nitrat pada pasien adalah tekanan darah sistolik pasien, terutama pasien hamil dan menyusui, pasien yang memiliki riwayat pengobatan diuretik seperti furosemide atau pasien lanjut usia dan memiliki riwayat klinis disregulasi sistem saraf otonom. Nitrat tidak boleh diberikan bila tekanan darah sistolik pasien < 90 mmHg.[1,17,19]
Analgesik:
Analgesik diberikan dalam bentuk morfin sulfat, dengan dosis 1 sampai 5 mg intravena yang dapat diulang setiap 10 sampai 30 menit. Morfin diberikan bila nyeri dada tidak membaik dengan pemberian obat golongan nitrat sublingual yang telah diulang 3 dosis dengan interval 5 menit.[1,17]
Pemberian morfin menurunkan aktivasi sistem saraf otonom yang disebabkan nyeri hebat, sehingga diharapkan membantu stabilisasi hemodinamik pada pasien infark miokardium. Morfin diketahui memiliki efek menurunkan frekuensi nadi, tekanan darah, dan venous return sehingga menurunkan oxygen demand pada miokardium.[1]
Penggunaan morfin harus hati-hati dilakukan pada pasien yang mengalami depresi sistem pernapasan atau memiliki komorbid berupa eksaserbasi asthma karena dapat semakin menekan pusat pernapasan. Penggunaan morfin juga harus dilakukan dengan hati-hati pada pasien yang sedang mengkonsumsi monoamine oxidase inhibitor (MAOI), seperti phenelzine, karena dapat menimbulkan interaksi yang merugikan.[1]
Beta-blocker:
Beta-blocker terutama diberikan pada pasien NSTEMI dalam kondisi hipertensi dan takikardia selama tidak ada kontraindikasi seperti asthma bronkial atau gangguan konduksi atrioventrikular. Beta-blocker diberikan dalam 24 jam pertama. Beta-blocker yang dipilih adalah yang selektif reseptor beta-1. Di bawah ini adalah pilihan yang digunakan dalam kasus SKA.[17]
Tabel 6. Contoh Obat Golongan Beta-bloker dan Dosisnya
| Obat Beta Bloker | Dosis |
| Atenolol | 50-200 mg per hari |
| Bisoprolol | 10 mg per hari |
| Metoprolol | 50-200 mg per hari |
Sumber: dr. Qorry Amanda, Alomedika. 2022.[17]
Penyekat Kanal Kalsium:
Penyekat kanal kalsium atau calcium channel blocker (CCB) terdiri dari golongan dihidropiridin seperti amlodipine dan nifedipine, serta non-dihidropiridin seperti verapamil dan diltiazem. Perbedaan keduanya adalah, CCB dihidropiridin hanya sedikit memberikan efek vasodilator arteri dengan sedikit atau tanpa efek pada SA Node atau AV Node, sedangkan CCB non-dihidropiridin sebaliknya.[17,69]
Selain itu, penggunaan CCB dihidropiridin disarankan untuk pasien yang telah mendapatkan nitrat dan penyekat beta, dengan tujuan mengurangi gejala. Sedangkan CCB non-dihidropiridin adalah untuk pasien NSTEMI yang kontraindikasi mendapat beta-blocker karena memiliki efek yang setara dengan beta-blocker, sehingga dapat dipertimbangkan sebagai pengganti terapi beta-blocker.[17]
Tabel di bawah ini adalah obat calcium channel blocker (CCB) yang disarankan dalam SKA.
Tabel 7. Contoh Obat Golongan Penyekat Kanal Kalsium dan Dosisnya
| Obat Penyekat Kanal Kalsium | Dosis |
| Amlodipin | 5-10 mg per hari |
| Nifedipin | 30-90 mg per hari |
| Verapamil | 180-240 mg per hari dibagi 2-3 dosis |
| Diiltiazem | 120-360 mg per hari dibagi 3-4 dosis |
Sumber: dr. Qorry Amanda, 2022[17]
Fibrinolitik:
Fibrinolitik diberikan pada pasien STEMI yang tidak memungkinkan menjalani prosedur PCI kurang dari 2 jam sejak onset berlangsung. Fibrinolitik sebaiknya diberikan dalam 12 jam sejak onset awal gejala muncul. Pada terapi fibrinolitik, obat yang lebih dipilih adalah yang spesifik fibrin seperti tenecteplase, alteplase, dan reteplase, dibandingkan dengan streptokinase yang tidak spesifik fibrin. Jika strategi reperfusi yang dipilih adalah fibrinolitik, terapi di rumah sakit direkomendasikan agar dimulai sesegera mungkin setelah diagnosis, yaitu dalam 30 menit.[17]
Dual antiplatelet therapy (DAPT) berupa aspirin dan clopidogrel serta antikoagulan, yaitu enoxaparin IV diikuti subkutan atau UFH IV diberikan terlebih dahulu sebelum fibrinolitik dilakukan.[17]
Tabel 9. Contoh Obat Golongan Fibrinolitik dan Dosisnya
| Obat Golongan Fibrinolitik | Dosis |
| Streptokinase | 1,5 juta unit selama 30-60 menit |
| Alteplase (tPA) | 15 mg IV bolus Kemudian 0,75/kg IV (maksimal 50 mg) selama 30 menit Kemudian 0,5 mg/kg (maksimal 35 mg) IV selama 60 menit |
| Reteplase (rPA) | 10 unit + 10 unit bolus IV diberikan dalam interval 30 menit |
| Tenecteplase (TNK-tPA) | Bolus tunggal IV: - 30 mg (6000 unit) untuk BB < 60 kg - 35 mg (7000 unit) untuk BB 60 sampai < 70 kg - 40 mg (8000 unit) untuk BB 70 kg sampai < 80 kg - 45 mg (9000 unit) untuk BB 80 sampai < 90 kg - 50 mg (10000 unit) untuk BB > 90 kg |
Sumber: dr. Worry Amanda, 2022[17]
Angiotensin Converting Enzyme Inhibitor (ACEi):
Angiotensin converting enzyme inhibitor (ACEi) diberikan untuk mencegah remodeling miokardium dan antiaterosklerotik. Sebaiknya ACEi diberikan pada semua pasien NSTEMI terutama yang memiliki hipertensi, penyakit ginjal kronis, atau diabetes mellitus. Tabel di bawah ini adalah pemberian ACEi pada SKA.
Tabel 10. Contoh Obat Golongan ACEI dan Dosisnya
| Obat ACEI | Dosis |
| Captopril | 2-3 x 6,25 mg – 50 mg |
| Enalapril | 5-20 mg per hari dalam 1 atau 2 dosis |
| Lisinopril | 2,5-20 mg per hari dalam 1 dosis |
Sumber: dr. Qorry Amanda, 2022[17]
Statin:
Statin diberikan pada semua pasien NSTEMI atau UA tanpa melihat kadar LDL atau kolesterol awal. Terapi statin diberikan dalam dosis tinggi dan dimulai sesegera mungkin. Target LDL pada pemberian statin adalah <100 mg/dL.[2,17]
Tabel di bawah ini adalah pemberian statin pada SKA.
Tabel 11. Contoh Obat Golongan Statin dan Dosisnya
| Obat Statin | Dosis |
| Rosuvastatin | 10-20 mg/hari |
| Atorvastatin | 20-40 mg/hari |
Sumber: dr. Qorry Amanda, Alomedika.2022.[17]
Besar manfaat pemberian statin secara treat-to-target dibandingkan pemberian statin intensitas tinggi pada penyakit jantung koroner saat ini sedang diuji.
Pembedahan
Terapi pembedahan bagi SKA untuk tujuan revaskularisasi berupa tindakan coronary artery bypass grafting (CABG) atau percutaneous coronary intervention (PCI).
Percutaneous Coronary Intervention (PCI)
Pada pasien dengan sindrom koroner akut, terapi lini pertama untuk reperfusi adalah primary percutaneous coronary intervention (PCI). Hal ini karena PCI memberikan outcome yang lebih baik daripada reperfusi dengan fibrinolisis bila dilakukan sesuai dengan waktu dan oleh kardiologis yang berpengalaman.
Idealnya PCI sebaiknya dilakukan dalam within 90-120 menit dari onset, tapi dalam 12 jam dari onset gejala, PCI masih memberikan outcome yang lebih baik daripada fibrinolisis. Keuntungan dilakukannya primary PCI dibanding fibrinolisis lebih besar meskipun pasien berisiko tinggi untuk mengalami kematian, termasuk pasien yang dengan syok kardiogenik.[80]
Intervensi PCI dapat dilakukan di rumah sakit jantung dan rumah sakit besar lainnya di Indonesia. Akan tetapi, bila pasien tidak dapat mengakses PCI atau tertunda dilakukan PCI sampai lebih dari 120 menit, maka fibrinolisis harus dilakukan.
Studi pada tahun 2020 yang membandingkan antara fibrinolisis dengan primary PCI yang tertunda, yaitu >120 menit, pada hampir 4000 pasien STEMI menemukan bahwa, pasien tersebut memiliki outcome yang dinilai selama 5 tahun lebih buruk daripada yang mendapat fibrinolisis.[81]
Beberapa indikasi primary PCI diantaranya:
- EKG yang menunjukkan iskemia sedang berlangsung
- Nyeri disertai perubahan EKG yang dinamis
- Nyeri disertai gejala dan tanda gagal jantung, syok, atau aritmia maligna
- Terdapat kontraindikasi melakukan terapi fibrinolitik
Tidak disarankan melakukan PCI pada arteri yang telah tersumbat lebih dari 24 jam setelah muncul gejala pertama, serta pada pasien stabil, tanpa gejala iskemia, baik yang telah diberi fibrinolitik maupun belum.
Setelah PCI, untuk menurunkan risiko kejadian iskemik, termasuk stent trombosis, terapi antiplatelet harus dilakukan. Durasi terapi antiplatelet setelah PCI adalah 3-12 bulan, akan tetapi waktu yang tepat untuk memulai terapi antiplatelet masih diperdebatkan.[17]
Coronary Artery Bypass Grafting (CABG)
Prinsip prosedur CABG adalah menggantikan arteri yang mengalami oklusi dengan cangkok dari pembuluh darah arteri atau vena dari bagian tubuh lain. Dengan demikian, pembuluh darah koroner yang telah mengalami sumbatan dapat tergantikan dengan pembuluh darah yang baru dan sehat, sehingga bisa mengembalikan fungsi perfusi jaringan miokardium.[25]
Prosedur coronary artery bypass grafting (CABG) dapat dilakukan secara robotik atau nonrobotik. Indikasi CABG diantaranya adalah:
- Penyakit arteri koroner di bagian kiri melebihi 50%
- Penyakit arteri koroner melibatkan 3 pembuluh darah dengan derajat lebih dari 70%
- Penyakit arteri koroner melibatkan 2 arteri yang salah satunya merupakan left anterior descending artery
- Terdapat satu atau lebih stenosis mencapai 70% dengan simptomatik angina berat meskipun telah diberi terapi medikamentosa maksimal
- Terdapat satu penyakit arteri koroner dengan derajat > 70% pada pasien yang pernah mengalami ancaman kematian mendadak akibat penyakit jantung atau takikardi ventrikel yang menyebabkan iskemia[25]
Terapi Suportif
Beberapa terapi non farmakologi yang dapat bersifat preventif primer maupun sekunder untuk SKA adalah pemberian oksigen bila saturasi <95%, diet, dan aktivitas fisik.
Oksigen
Oksigen terutama diindikasikan pada pasien SKA yang mengalami hipoksemia, yaitu SaO2 <90% atau PaO2 <60 mmHg. Oksigen dapat diberikan melalui kanul dalam dosis 2 sampai 4 liter per menit (lpm) atau melalui face mask sesuai klinis desaturasi dan responsivitas pasien.[1,17,18]
Dalam penelitian meta-analisis dilaporkan bahwa tidak terdapat perbedaan angka mortalitas pada pasien SKA dengan saturasi oksigen yang normal, sehingga pada keadaan ini suplementasi oksigen tidak diperlukan. Penelitian terbaru oleh Stewart et al. pada tahun 2021 mengkonfirmasi bahwa pemberian oksigen beraliran tinggi tidak mempengaruhi angka mortalitas pada pasien SKA.[1,17,18]
Penelitian terbaru menunjukkan bahwa pemberian oksigen beraliran tinggi pada pasien SKA yang tidak mengalami hipoksia tidak memberikan keuntungan secara klinis. Pemberian oksigen beraliran tinggi tidak mempengaruhi angka mortalitas dalam 30 hari pasca diagnosis SKA ditegakkan di IGD.[13]
Diet
Diet mediterranean yang kaya akan serat dan kacang-kacangan dengan sumber protein utama dari ikan, bukan dari daging sapi, domba, kambing, atau ayam, serta rendah gula terbukti dapat menurunkan risiko kejadian SKA di masa mendatang.[63,64]
Demikian pula dengan dietary approach to stop hypertension (DASH) yang pada mulanya hanya digunakan untuk terapi nutrisi bagi penderita hipertensi. Pada penelitian meta-analisis kohort terbaru, DASH terbukti berperan menurunkan risiko penyakit arteri koroner, sehingga disarankan pada SKA.[65]
Komposisi makronutrien yang direkomendasikan oleh DASH diet dibagi berdasarkan persentase total intake kalori per hari, dimana karbohidrat sebanyak 55%, protein 18%, lemak total 27%, dan lemak jenuh 6%. Sedangkan untuk mikronutriennya, disarankan untuk diberikan natrium sebanyak 1500-2300 mg/hari, kalium 4700 mg/hari, magnesium 500 mg/hari, dan serat: 30 gr/hari [66]
Aktivitas Fisik
Aktivitas fisik yang dianjurkan pada SKA adalah melakukan 150 menit aktivitas intensitas sedang dalam satu minggu terbukti untuk menekan risiko kejadian kardiovaskuler. Selain itu, indeks massa tubuh harus ditekan di bawah 25 kg/m2 agar tidak mengalami peningkatan risiko kejadian kardiovaskuler, termasuk SKA.[26]
Merokok
Bagi perokok aktif disarankan untuk berhenti merokok dan dapat beralih menggunakan nicotine patch therapy (NRT). Nicotine patch therapy (NRT) merupakan salah satu bentuk nicotine replacement therapy dalam bentuk patch atau seperti tempelan seperti sticker yang dilekatkan pada kulit dan dapat melepaskan zat nikotin sedikit demi sedikit ke dalam darah. Hal ini dapat mengurangi craving atau withdrawal syndrome yang biasa terjadi pada saat berhenti merokok.[26,46]
Lain-lain
Diabetes mellitus (DM) atau toleransi glukosa terganggu (TGT) terjadi pada 20-30% pasien NSTEMI. Pada pasien SKA, kadar gula perlu dijaga agar tidak mengalami hiperglikemia atau >180-200 mg/dl dan hipoglikemia yaitu <90 mg/dl.[17]
Pengendalian diabetes mellitus (DM) menjadi terkontrol dapat menurunkan risiko kejadian kardiovaskuler, termasuk SKA. Metformin dapat digunakan sebagai terapi lini pertama untuk memperbaiki indeks glikemik darah pasien. Penggunaan statin direkomendasikan untuk pasien manapun berusia 40-75 tahun yang menderita DM tanpa memperhatikan kadar kolesterolnya.[26]
Penulisan pertama oleh: dr. Gold SP Tampubolon