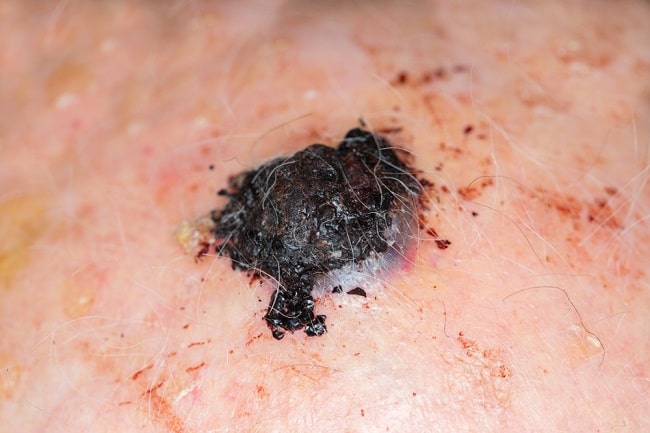
Diagnosis Melanoma
Diagnosis awal melanoma adalah dari klinis the ‘ugly duckling’ concept dan aturan ABCD, yaitu asymmetry (asimetris), border irregularities (tepi irregular), colour heterogeneity (warna tidak homogen), dan dynamics (mengalami evolusi progresif warna, ukuran, dan elevasi).
Melanoma tidak selalu menyebabkan lesi hiperpigmentasi, tetapi juga dapat menyebabkan lesi hipopigmentasi maupun amelanotik. Diagnosis definitif ditegakkan dengan biopsi kulit. Selain itu, pemeriksaan laboratorium dan pencitraan dapat digunakan untuk mengevaluasi metastasis.[36,37]
Anamnesis
Diagnosis melanoma harus dipertimbangkan bila pasien mengeluhkan ada perubahan karakteristik tahi lalat (nevi) atau ada tahi lalat baru. Lesi melanoma umumnya disertai gatal persisten, perdarahan, atau pengeringan, serta pertumbuhan lesi dan perubahan bentuk dan/atau warna.[27,28,37]
Pada melanoma yang memberikan lesi hipopigmentasi maupun amelanotik, keluhan perubahan lesi mungkin tidak disadari.[37]
Gejala Metastasis
Pada pasien yang telah dicurigai melanoma, gejala metastasis dapat dievaluasi untuk menentukan tingkat keparahan penyakit. Gejala yang bisa menjadi indikator metastasis adalah kejang, sakit kepala, gangguan penglihatan, batuk, hemoptisis, sesak napas, perubahan kebiasaan buang air besar, dan nyeri punggung bawah onset baru.
Gejala sistemik seperti demam, keringat malam, menggigil, penurunan berat badan, dan cepat lelah juga dapat menjadi tanda metastasis.[27,28]
Faktor Risiko
Riwayat penyakit dan faktor risiko melanoma juga dapat ditanyakan pada pasien yang dicurigai melanoma. Contohnya adalah riwayat paparan sinar matahari (UV atau ultraviolet) kronik, riwayat menggunakan tanning beds/booths, riwayat keganasan kulit baik yang melanoma maupun nonmelanoma (pada pasien dan keluarga), dan riwayat penyakit herediter seperti xeroderma pigmentosum.
Riwayat kelainan yang mengganggu sistem imun seperti HIV, resipien transplan organ seperti transplantasi ginjal, atau limfoma juga perlu ditanyakan. Selain itu, riwayat pekerjaan yang sering terpapar polychlorinated biphenyls (PCBs), produk petroleum, radiasi ionisasi, dan selenium juga perlu digali.[19,20,27,28]
Pemeriksaan Fisik
Pemeriksaan keseluruhan kulit tubuh perlu dilakukan bila ada nevus atipikal atau ada kecurigaan melanoma. Jumlah nevi yang ada di kulit seluruh tubuh pasien sebaiknya dihitung. Nevi tipikal dan atipikal harus dibedakan.
Bila menemukan nevi, gunakan identifikasi adanya bentuk the ‘ugly duckling’ concept serta aturan ABCDE untuk membedakan bercak berpigmen yang abnormal dari bercak yang normal. The ‘ugly duckling’ concept adalah lesi nevi yang menonjol dan terlihat berbeda dari yang lain. Sedangkan ABCDE membantu membedakan lesi yang abnormal, terdiri dari:
- A (asymmetry), yaitu lesi melanoma biasanya tampak asimetris
- B (border Irregularity), yaitu tepian lesi melanoma biasanya tidak teratur
- C (color), yaitu lesi melanoma biasanya memiliki warna yang tidak homogen
- D (diameter), yaitu lesi melanoma biasanya lebih lebar dari 5 mm
- E (evolving), yaitu lesi melanoma umumnya mengalami perubahan bentuk, ukuran, warna, dan tekstur dalam beberapa minggu atau bulan terakhir[3,9,29,36,37]
Selain gambaran hiperpigmentasi, melanoma dapat memberikan gambaran hipopigmentasi maupun amelanotik. Pada keadaan ini, gambaran lesi dengan gambaran vaskular yang polimorfik dan white shiny streaks/lines.[37]
Gambar 2. The ‘Ugly Duckling’ Concept.
Klinisi juga dapat membedakan subtipe melanoma berdasarkan fitur klinis pasien. Melanoma dapat dibagi menjadi empat subtipe, yaitu superficial spreading melanoma, nodular melanoma, lentigo maligna melanoma, dan acral lentiginous melanoma.
Pada penderita yang terdiagnosis melanoma, sebaiknya lakukan juga pemeriksaan kelenjar getah bening untuk mendeteksi apakah telah terjadi penyebaran melanoma melalui nodus limfatik.[3,9,29]
Superficial Spreading Melanoma
Sebesar 70% dari seluruh kasus melanoma kutaneus merupakan subtipe superficial spreading melanoma. Lesi subtipe ini umumnya ditemukan pada area yang terpapar sinar matahari secara intermiten, yakni area ekstremitas bawah pada wanita dan area punggung pada pria.[3,28]
Lesi memiliki karakteristik bercak berpigmen coklat kehitaman dengan tepi yang ireguler dan pigmentasi ireguler. Selain itu, lesi ini juga dapat muncul sebagai area diskret halus yang menggelap dari nevus yang telah ada sebelumnya. Progresi lesi umumnya terjadi secara perlahan dalam hitungan bulan sampai tahun.[3,28]
Nodular Melanoma
Lesi subtipe nodular melanoma (NM) cenderung memiliki karakteristik ulserasi dan berdarah. Subtipe ini umumnya terjadi secara de novo dibandingkan berkembang dari nevus yang telah ada sebelumnya. Lesi dini NM umumnya memiliki karakteristik sedikit asimetris, memiliki tepi yang regular, dan memiliki warna yang seragam. Lesi kemudian meninggi dan berwarna biru kehitaman atau kemerahan.[3,28]
Lentigo Maligna Melanoma
Subtipe lentigo maligna melanoma (LMM) umumnya terdiagnosis pada usia dekade ke–7 atau ke–8. Lokasi yang paling umum adalah wajah yang terpapar sinar matahari secara kronik, pipi, hidung, leher, kulit kepala, dan telinga pada pria. Karakteristik lesi LMM adalah makula datar yang perlahan membesar, berwarna coklat, dan tampak seperti bercak dengan bentuk ireguler dan warna yang bergradasi.[3,28]
Acral Lentiginous Melanoma
Subtipe acral lentiginous melanoma (ALM) umumnya tidak berkaitan dengan paparan sinar UV dan lebih sering terjadi pada usia di atas 65 tahun. Lokasi lesi yang paling umum adalah telapak tangan, telapak kaki, dan subungual.
Lesi ALM memiliki warna yang bervariasi mulai dari hitam, coklat, atau merah, dengan tepi yang ireguler. Warna yang paling umum adalah coklat kehitaman.[3,28]
Melanoma subungual merupakan varian ALM yang tumbuh dari matriks kuku, terutama pada ibu jari. Lesi ini tampak sebagai perubahan warna coklat kehitaman pada nail bed.[3,28]
Diagnosis Banding
Beberapa diagnosis banding melanoma adalah nevus melanositik yang jinak, keratosis seboroik, dan karsinoma sel basal tipe berpigmen.
Nevus Melanoma Jinak
Umumnya nevus melanositik jinak memiliki ukuran yang lebih kecil dibandingkan melanoma. Selain itu, lesi nevus melanositik jinak umumnya tidak memiliki perubahan ukuran dan bentuk, serta tidak disertai ulkus atau perdarahan spontan. Pada evaluasi dermatoskopi, umumnya tidak ada tanda-tanda melanoma seperti perbedaan warna kulit, tepi asimetri atau ireguler, dan tanda regresi.[5,30]
Keratosis Seboroik
Keratosis seboroik umumnya memiliki karakteristik lesi yang menyerupai melanoma, yaitu papul atau plak berwarna kecoklatan sampai kehitaman. Akan tetapi, keratosis seboroik umumnya memiliki bentuk seperti lilin dan seperti menempel. Pada evaluasi dermatoskopi, dapat ditemukan kista bertanduk dan pembuluh darah dengan bentuk seperti jepit rambut (hairpin-shaped).[5,30]
Karsinoma Sel Basal Tipe Berpigmen
Karsinoma sel basal tipe berpigmen umumnya memiliki bentuk seperti mutiara dengan pigmentasi yang lebih rendah dibandingkan melanoma. Selain itu, lesi dapat disertai pembuluh darah telangiektasis bercabang prominen. Pada evaluasi dermatoskopi, terlihat pigmentasi dengan area menyerupai daun dan pembuluh darah arborizing.[5,30]
Pemeriksaan Penunjang
Pemeriksaan penunjang yang dapat mengonfirmasi diagnosis melanoma adalah biopsi. Namun, pemeriksaan penunjang lain seperti pemeriksaan laboratorium dan pencitraan juga dapat dilakukan untuk mengevaluasi metastasis.
Biopsi
Diagnosis melanoma dikonfirmasi melalui biopsi kulit eksisional dengan menemukan sel melanoma. Biopsi eksisional dilakukan dengan margin makroskopik 1–3 mm. Pada lesi kecil, dapat dilakukan biopsi punch untuk mengambil seluruh lesi. Pada lesi melanoma yang besar di wajah atau akral (seperti kecurigaan lentigo maligna), teknik biopsi insisional lebih disarankan.[3,9,31]
Bila ditemukan melanosit yang besar, nuklei hiperkromatik, nuklei ireguler dan/atau prominen, polimorfisme, bentuk kromatin abnormal, serta gangguan arsitektural (seperti asimetri dan sirkumskripsi yang buruk), melanosit dengan beragam bentuk dan ukuran pada epidermis bawah dan dermis, maka diagnosis melanoma harus dicurigai. Selain itu, pola pertumbuhan pagetoid dengan pertumbuhan ke atas dari melanosit dianggap sebagai pathognomonic sign melanoma.[3,9,31]
Biopsi kelenjar getah bening sentinel disarankan untuk pasien melanoma stage IB atau stage II dengan ketebalan 0.76–1 mm dengan ulserasi dan kecepatan mitotik ≥1/mm2, atau ketebalan >1 mm. Pemeriksaan ini juga disarankan pada pasien melanoma stage IA dengan ketebalan 0.76–1 mm tanpa ulserasi dan kecepatan mitotik 0/mm2.[3,9,31]
Pemeriksaan Laboratorium
Peningkatan level alkali fosfatase dapat menjadi penanda metastasis ke tulang dan hati. Sementara itu, peningkatan aspartate aminotransferase (AST) dan alanine aminotransferase (ALT) mungkin menandakan metastasis ke hati.
Peningkatan laktat dehidrogenase dapat menjadi salah satu penanda keganasan. Akan tetapi, hal ini tidak spesifik karena juga dapat meningkat pada berbagai kondisi lain. Peningkatan LDH pada saat diagnosis atau pada saat follow up dapat mengindikasikan metastasis jauh, terutama ke paru dan hati.
Total protein dan albumin menunjukkan informasi kondisi kesehatan dan status nutrisi pasien secara keseluruhan dan dapat berguna untuk informasi prognostik. Sementara itu, level kreatinin diperlukan sebagai petunjuk terapi karena beberapa regimen kemoterapi bersifat toksik pada ginjal.[9,32]
Pencitraan
Pada pasien melanoma stadium I atau II, rontgen toraks tetap dilakukan meskipun kemungkinan hasil normal. Hasil yang normal tersebut dapat menjadi pembanding saat follow up di masa mendatang.[9,32]
Pada pasien melanoma stadium III, CT scan thorax harus dilakukan karena paru-paru biasanya menjadi lokasi pertama metastasis. CT scan abdomen dilakukan ketika mengevaluasi pasien melanoma stage III. CT scan pelvis hanya diindikasikan apabila pasien memiliki kekambuhan regional lokal di bawah pinggul, simtomatik, atau diketahui terdapat metastasis dengan riwayat tumor primer di bawah pinggul.[9,32]
Pemeriksaan MRI otak dapat dilakukan pada pasien yang diketahui memiliki metastasis jauh untuk mendeteksi metastasis asimtomatik tambahan. MRI otak juga dilakukan pada pasien yang dipertimbangkan untuk mendapatkan terapi interleukin–2 dosis tinggi. MRI otak pada pasien tanpa diketahui adanya metastasis tetap harus dilakukan jika terdapat gejala yang indikatif pada pasien.[9,32]
Staging
Saat melakukan pemeriksaan lesi melanoma, diperlukan staging untuk menentukan prognosis dan penatalaksanaan. The American Joint Committee on Cancer (AJCC) menerapkan klasifikasi standar sistem TNM yang menggunakan micro-staging dengan melihat kedalaman dan infiltrasi tumor di lapisan kulit (Clark) dan juga mengukur ketebalan tumor (Breslow).[5,6,33]
Staging dengan TNM meliputi penilaian pada tumor primer, keterlibatan nodus limfatik regional, dan metastasis.
Primary Tumor (T)
Staging primary tumor dapat dibedakan berdasarkan ketebalan tumor dan juga ulserasi. Klasifikasinya adalah seperti yang tercantum pada tabel 1.[33,36]
Tabel 1. Staging Primary Tumor (T)
| Stage T | Ketebalan | Status Ulserasi | |
| Tis, yaitu melanoma in situ, tidak ada invasi tumor | |||
| TX, yaitu ketebalan tumor tidak dapat dinilai | Ketebalan maupun adanya ulserasi tidak diketahui atau unknown primary tumor | ||
| T1, ≤1 mm
| T1a | <0,8 mm | Tanpa ulserasi |
| T1b | <0,8 mm | Dengan ulserasi | |
| 0,8–1 mm | Dengan atau tanpa ulserasi | ||
| T2, >1–2 mm | T2a | 1–2 mm | Tanpa ulserasi |
| T2b | 1–2 mm | Dengan ulserasi | |
| T3, >2–4 mm | T3a | 2–4 mm | Tanpa ulserasi |
| T3b | 2–4 mm | Dengan ulserasi | |
| T4, >4 mm | T4a | > 4 mm | Tanpa ulserasi |
| T4b | > 4 mm | Dengan ulserasi | |
Sumber: Alomedika, 2023[36]
Regional Lymph Nodes (N)
Staging regional lymph nodes dapat dibedakan berdasarkan jumlah kelenjar getah bening yang terlibat dan apakah kelenjar tersebut terdeteksi secara klinis atau hanya terdeteksi melalui biopsi sentinel lymph node (SNL). Klasifikasinya adalah seperti yang tercantum pada tabel 2.[33,36]
Tabel 2. Staging Regional Lymph Nodes (N)
| Stage N | Jumlah Nodus yang Terlibat | Keberadaan Metastasis in Transit, Satelit, dan/atau Mikrosatelit | |
| NX | Kelenjar getah bening regional tidak dapat dinilai | ||
| N0 | Tidak ada metastasis kelenjar getah bening | ||
| N1, 1 LN atau salah satu dari in-transit, satelit, dan/atau metastasis mikrosatelit | N1a | 1 LN, hanya terdeteksi melalui biopsi SNL | Tidak ada |
| N1b | 1 LN, terdeteksi secara klinis | Tidak ada | |
| N1c | Tidak ada keterlibatan nodus regional | Ada | |
| N2, 2–3 LN, atau salah satu dari in-transit, satelit, dan/atau metastasis mikrosatelit dengan 1 LN | N2a | 2 atau 3 LN, hanya terdeteksi melalui biopsi SNL | Tidak ada |
| N2b | 2 atau 3 LN dengan minimal 1 yang terdeteksi secara klinis | Tidak ada | |
| N2c | 1 LN yang terdeteksi melalui biopsi SNL atau yang terdeteksi secara klinis | Ada | |
| N3, ≥4 LN, atau salah satu dari in-transit, satelit, dan/atau metastasis mikrosatelit dengan 2–3 LN | N3a | ≥4 nodus, hanya terdeteksi melalui biopsi SNL | Tidak ada |
| N3b | ≥4 nodus dengan minimal 1 yang terdeteksi secara klinis, atau ada matted nodes | Tidak ada | |
| N3c | ≥2 nodus yang terdeteksi lewat biopsi SNL atau secara klinis, dan/atau ada matted nodes | Ada | |
Catatan: LN adalah nodus limfe dengan deposit melanoma
Sumber: Alomedika, 2023[36]
Metastasis (M)
Staging metastasis dapat dibedakan berdasarkan lokasi yang mengalami metastasis. Klasifikasinya adalah seperti yang tercantum pada tabel 3.[33,36]
Tabel 3. Staging Metastasis (M)
| Stage M | Lokasi Metastasis | Level Laktat Dehidrogenase | |
| M0 | Tidak ada bukti metastasis jauh | - | |
| M1a | Ada metastasis jauh ke kulit, jaringan lunak, otot, dan/atau nodus limfatik nonregional | Tidak diketahui atau tidak spesifik | |
| M1a(0) | Ada metastasis jauh ke kulit, jaringan lunak, otot, dan/atau nodus limfatik nonregional | Tidak meningkat | |
| M1a(1) | Ada metastasis jauh ke kulit, jaringan lunak, otot, dan/atau nodus limfatik nonregional | Meningkat | |
| M1b | Ada metastasis jauh ke paru dengan atau tanpa lokasi metastasis M1a | Tidak diketahui atau tidak spesifik | |
| M1b(0) | Ada metastasis jauh ke paru dengan atau tanpa lokasi metastasis M1a | Tidak meningkat | |
| M1b(1) | Ada metastasis jauh ke paru dengan atau tanpa lokasi metastasis M1a | Meningkat | |
| M1c | Ada metastasis jauh ke lokasi viseral non-SSP (sistem saraf pusat), dengan atau tanpa lokasi metastasis M1a atau M1b | Tidak diketahui atau tidak spesifik | |
| M1c(0) | Ada metastasis jauh ke lokasi viseral non-SSP (sistem saraf pusat), dengan atau tanpa lokasi metastasis M1a atau M1b | Tidak meningkat | |
| M1c(1) | Ada metastasis jauh ke lokasi viseral non-SSP (sistem saraf pusat), dengan atau tanpa lokasi metastasis M1a atau M1b | Meningkat | |
| M1d | Ada metastasis jauh ke SSP (sistem saraf pusat), dengan atau tanpa lokasi metastasis M1a atau M1b atau M1c | Tidak diketahui atau tidak spesifik | |
| M1d(0) | Ada metastasis jauh ke SSP (sistem saraf pusat), dengan atau tanpa lokasi metastasis M1a atau M1b atau M1c | Tidak meningkat | |
| M1d(1) | Ada metastasis jauh ke SSP (sistem saraf pusat) dengan atau tanpa lokasi metastasis M1a atau M1b atau M1c | Meningkat | |
Sumber: Alomedika, 2023[36]
Stage Grouping dari The American Joint Committee on Cancer (AJCC)
Setelah melakukan penilaian TNM, stage dapat dikelompokkan menggunakan kriteria AJCC seperti yang tampak pada tabel 4.[33,36]
Tabel 4. Stage Grouping dari AJCC
| Stage T | Stage N | Stage M | Grup Stage |
| Tis | N0 | M0 | 0 |
| T1a | N0 | M0 | IA |
| T1b | N0 | M0 | IA |
| T2a | N0 | M0 | IB |
| T2b | N0 | M0 | IIA |
| T3a | N0 | M0 | IIA |
| T3b | N0 | M0 | IIB |
| T4a | N0 | M0 | IIB |
| T4b | N0 | M0 | IIC |
| T0 | N1b, N1c | M0 | IIIB |
| N2b, N2c, N3b, atau N3c | M0 | IIIC | |
| T1a atau b-T2a | N1a atau N2a | M0 | IIIA |
| N1b atau c atau N2b | M0 | IIIB | |
| T2b/T3a | N1a-N2b | M0 | |
| T1a-T3a | N2c atau N3a/b/c | M0 | IIIC |
| T3b/T4a | Semua N≥N1 | M0 | |
| T4b | N1a-N2c | M0 | |
| Semua T | Semua N | M1 | IV |
Sumber: Alomedika, 2023[36]
Direvisi oleh: dr. Felicia Sutarli